Лечение эпилепсии
Эпилепсия – это группа хронических заболеваний головного мозга, сопровождающихся судорожными приступами. В основе патогенеза лежат пароксизмы в клетках органа ЦНС. Эпилепсия относится к неврологическим заболеваниям. Хотя в прошлом ее лечением занимались психиатры.

Термин «излечение» для этой болезни не существует. К пациентам, у которых приступы не проявлялись более 10 лет, медикаментозная терапия – например, лечение эпилепсии препаратом Заронтин, его аналогами – не проводилось в течение 5 лет, применяют понятие «разрешение эпилепсии».
Причины заболевания
Выделяют 2 понятия – эпилептический синдром и эпилепсия. В первом случае можно установить причину патологии, существует возможность полного его разрешения. Судороги не влияют на умственные способности пациента.
Во втором случае – выявить причины невозможно. Состояние сопровождается психическими расстройствами, интеллектуальной деградацией.
Причины развития судорожного синдрома:
- травмы, опухоли в головном мозге;
- наследственность;
- перенесенные инфекционные процессы в головном мозге;
- нарушение кровоснабжения ЦНС;
- стрессы, перенапряжение, переутомление;
- резкое изменение погодных условий;
- хроническая и острая интоксикация – алкоголь, наркотики, пестициды, соли тяжелых металлов;
- абсцессы мозга.
В 50% случаев у взрослых пациентов выявить причину эпилепсии невозможно. Дебют эпилепсии у детей диагностируют в 5–15 лет. Эпилептический приступ возникает внезапно. Иногда ему предшествуют раздражительность, потеря аппетита.
Как проявляется
Основной признак заболевания – это эпилептический приступ. Выделяют 3 периода патологического процесса:
- приступ;
- состояние после приступа;
- состояние между эпилептическими припадками.
Приступ развивается спонтанно. Ему может предшествовать «аура». Она сопровождается головными болями, отсутствием аппетита, раздражительностью. Во время приступа человек падает, начинаются судороги, тело вытягивается, голова откинута назад. Через 20 секунд кожа синеет, изо рта выделяется пена, язык западает. Могут развиться галлюцинации, человек полностью утрачивает ориентацию.
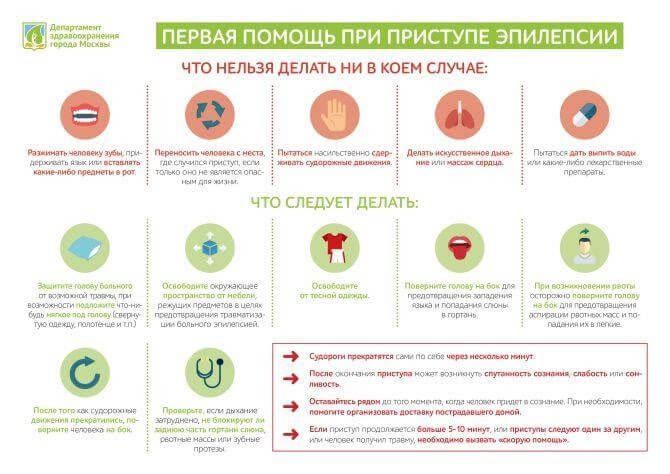
Через непродолжительное время припадок самостоятельно прекращается. Частота судорог снижается. У пациента возвращается возможность двигаться, он осознает свои действия и поступки. После приступа развивается сонливость, разбитость. При неудачном падении возможны травмы.
Диагностика и лечение
Объем обследования при эпилепсии определяет врач. Нужно исключить другие состояния, сопровождающиеся судорожными признаками – психогенные приступы, обмороки.
Обязательные вопросы для родственников пациента:
- дата первого приступа;
- частота припадков, их характер;
- возможная причина первого приступа;
- поведение, ощущения пациента до и после судорог.
По описанию симптомов, поведению больного врач установит, какие зоны мозга страдают, выявит очаг заболевания. При эпилепсии у взрослых показаны биохимические анализы крови, консультация у кардиолога, офтальмолога.
Инструментальные методы диагностики:
- Электроэнцефалограмма – на голове пациента устанавливают электроды. Они считывают сигналы мозга в разных зонах. На основе информации составляют графики. Наиболее информативное обследование – это считывание сигналов мозга во время приступа эпилепсии. ЭЭГ используется и для контроля лечения. Но отсутствие на энцефалограмме судорожной активности не исключает диагноз «эпилепсия».
- МРТ – дополнительный вид исследования при эпилепсии. Показан при наличии головных болей, головокружений, других симптомов вне приступа. Процедура позволяет выявить органическое поражение ЦНС, опухоли, абсцессы.
Лечение патологии проводят эпилептологи и невропатологи. Современные методы направлены на предупреждение и прекращение припадков, постепенный отказ от лекарственных препаратов, достижение устойчивой ремиссии. Лечение проводится амбулаторно, но при дебюте заболевания показана госпитализация.
Медикаментозная терапия подразумевает длительный прием противосудорожных препаратов. Например, Заронтин или его аналогов. Для лечения используется 1 лекарственное средство. Начинают с минимальной дозы и постепенно повышают ее до эффективной. Показан регулярный мониторинг состояния пациента.
При выборе препарата нужно учитывать возраст пациента, его анамнез, нужно стремиться к минимально возможной частоте приема. Оптимально не более 2 раз в сутки. Детям до 6 лет желательно выбирать средства в форме сиропа. Например, Заронтин. Такая лекарственная форма позволит более тщательно дозировать медикамент. Отмена противоэпилептических препаратов проводится постепенно.
Хирургическое лечение показано при неэффективности фармакотерапии, выявленных опухолях, абсцессах головного мозга. Обязательно проводится ЭЭГ с видеорегистрацией приступа, МРТ для выявления и оценки степени распространения эпилептогенной зоны. На основании обследования врач предложит один из видов оперативного лечения:
- удаление ткани мозга, которая провоцирует развитие приступа;
- селективное вмешательство при височной эпилепсии;
- вагус-стимуляция;
- рассечение мозолистого тела;
- стереотаксическая абляция.
Вмешательство проводится только в пораженном очаге. Здоровые ткани не иссекаются. Реабилитация зависит от вида операции, объема удаленной ткани, состояния организма.
Профилактика
Прогноз при своевременном лечении благоприятный. Заболевание не ухудшает умственные способности пациента, не отражается на трудоспособности. Пациенты с эпилепсией не являются инвалидами, но им не рекомендованы командировки и работа в ночную смену.
Профилактика включает с себя:
- предупреждение травм головы;
- качественная терапия инфекционных заболеваний;
- исключение перегрева, прием жаропонижающих средств при высокой температуре;
- отказ от вредных привычек;
- предупреждение браков пациентов с эпилепсией.
Кроме того, следует принимать назначенные врачом лекарственные препараты. Это предупредит развитие приступа, увеличивает продолжительность ремиссии.























